Хронические болевые синдромы пояснично-крестцовой локализации: значение структурных скелетно-мышечных расстройств и психологических факторов
**Институт социальной и судебной психиатрии им. В. П. Сербского, Москва
В течение жизни около 80% людей испытывают боли в пояснично-крестцовой области, у 80- 90% больных они регрессируют в течение 6 нед. В течение 1 мес большинство пациентов трудоспособного возраста приступают к работе, даже если испытывают некоторую боль. Однако у 10- 20 % больных развиваются хроническая боль и инвалидизация. Эта группа пациентов имеет неблагоприятный прогноз для выздоровления и представляет важнейшую медико-социальную проблему, так как на нее приходится до 80% затрат здравоохранения на лечение болей в спине [11, 23]. Особенностью данной патологии является пик заболеваемости в трудоспособном возрасте (около 40 лет), причины этого неизвестны. Частота болей в спине не увеличивается с возрастом и не коррелирует с возрастными дегенеративными изменениями позвоночника [18]. Частота инвалидизации, обусловленной хроническими болями пояснично-крестцовой локализации, драматически увеличивается в западных странах с 50-х годов XX века. Она не связана с увеличением частоты возникновения болей в спине или травматизацией, а скорее обусловлена психосоциальными факторами (неблагоприятные условия на рабочем месте, потеря работы, возможность получения финансовой и социальной компенсации) [10]. При хронической боли в спине степень выраженности болевых ощущений, инвалидизация и болевое поведение часто не соответствуют объективным нарушениям, которые могут быть представлены лишь минимально. Хроническая боль и инвалидизация в значительной степени связаны с эмоциональным дистрессом, депрессией, неудачным лечением и "адаптацией к роли больного" [23].
Согласно современным представлениям, обсуждение проблемы хронической боли в спине тесно связано с такими понятиями, как инвалидизация, стресс, дистресс, стратегии преодоления, болезненное и болевое поведение. Болевое поведение включает в себя все действия, по которым обычно можно понять, что у индивида имеется боль. Болезненное поведение, с точки зрения медицинской социологии, - "способ восприятия, оценки проявлений болезни и соответствующего им действия (или бездействия) различных индивидов в разных социальных ситуациях" |24|. Дистресс - результат чрезмерного стресса, когда наступает исчерпание адаптационных резервов и оказывается деструктивное воздействие на организм. Термин "дистресс" рекомендуется для обозначения избыточного или патологического стрессорного ответа [5, 25]. Психологический дистресс определяется как нарушение эмоций и настроения, при котором появляются психологические и физические симптомы. Стратегии преодоления - внутренние усилия, направленные на разрешение или уменьшение стрессорного воздействия.
По данным нейровизуализации, остеохондроз является наиболее распространенной патологией позвоночника взрослых и выявляется у 30-50% здоровых лиц [2, 16, 18, 21]. Относительно небольшие протрузии межпозвонкового диска, выявляемые при МРТ, не имеют четкой диагностической значимости. У асимптомных обследованных людей в возрасте от 25 до 39 лет более чем в 35% случаев, а в группе старше 60 лет в 100% случаев по данным МРТ выявляется протрузия диска, по крайней мере на одном уровне |8, 16]. При сопоставлении данных МРТ со степенью тяжести болевого синдрома не выявлено МР-соответствий при мышечно-тонической и нейромиодистрофической формах люмбоишиалгии [7]. При исследовании взаимосвязи качества жизни у пациентов с корешковой компрессией по данным МРТ выявлено даже меньшее снижение качества жизни у пациентов в группе радикулопатий по сравнению с больными с люмбоишиалгией без компрессии корешка [13].
Кроме оценки связи хронической боли в поясничной области со структурными скелетно-мышечными изменениями, не менее важно изучение и ее эмоционально-аффективных аспектов. Аффективно-мотивационный компонент включает в себя формирование эмоций и опосредованных реакций или поведенческих актов, направленных на избегание боли. И сенсорные, и аффективные характеристики боли связаны с памятью на ранее испытанные ощущения. Несмотря на широкое признание важности понимания аффективных нарушений, в фокусе внимания, как исследователей, так и практических врачей чаще остается сенсорно-дискриминативный компонент боли. Психологический дистресс является одной из самых неприятных характеристик болевых состояний. При нем, кроме наиболее часто отмечающихся страха, тревоги, раздражительности, изменения настроения, нередко имеют место ощущения разочарования, зависимости, недовольство, чувство вины. Некоторые пациенты описывают симптомы физических нарушений, отражающие наличие у них дистресса (утомляемость, нарушение сна и отсутствие восстановления после сна, тяжесть и боли в мышцах, озабоченность телесными ощущениями, снижение либидо и аппетита). Одни авторы рассматривают психологический дистресс в тесной взаимосвязи с депрессией [25], другие подчеркивают, что дистресс - более широкое понятие, чем депрессия, не всегда является психопатологическим состоянием и в большей степени зависим от уверенности в завтрашнем дне [12]. Для противостояния стрессу (с целью разрешить ситуацию) или для избегания сложившейся ситуации используются стратегии преодоления. Теоретически наиболее эффективной является стратегия изначального избегания стрессовой ситуации, но в реальной жизни ее цена часто оказывается слишком высокой. Пациенты с болями в спине используют различные стратегии для преодоления боли, большинство из которых часто формируется путем "проб и ошибок", основывается на советах друзей, родственников, врачей. Выбор зависит от взгляда пациента на проблему. К активным стратегиям преодоления относятся усилия, направленные на преодоление боли: упражнения, сохранение двигательной активности, игнорирование боли. Пассивные стратегии отражают подчинение боли: ограничение активности, прием анальгетиков. Отмечена связь между убеждениями больного, стратегиями преодоления и болевым поведением [15, 26].
G. Waddell и соавт. выделили ряд симптомов, которые служат проявлением болевого поведения у пациентов с люмбалгией и люмбоишиалгией [17, 22, 24]. Так, было описано 7 основных неанатомических, или поведенческих, симптомов, основанных на жалобах и анамнезе пациентов: 1) боль на вершине копчика; 2) боль "во всей ноге"; 3) онемение всей ноги; 4) ощущение, что "подкашиваются ноги"; 5) отсутствие периодов без боли на протяжении последнего года; 6) непереносимость различных медицинских воздействий или неадекватные реакции на них; 7) госпитализации по скорой помощи, связанные с болями в пояснице.
Также были выделены "неанатомические", или поведенческие, симптомы, основанные на данных обследования пациента: 1) распространенная поверхностная болезненность; 2) боль в поясничном отделе при осевой нагрузке на область макушки; 3) боль в поясничной области при имитации ротации; 4) значительное улучшение угла подъема ноги при исследовании симптома Ласега с отвлечением внимания; 5) неанатомическое (регионарное) распределение чувствительных, двигательных нарушений. В повседневной жизни наиболее часто выявляются следующие признаки болевого поведения: 1) использование вспомогательных средств для передвижения - палки, костыли и даже кресла; 2) нахождение значительной части дня в положении лежа; 3) необходимость в посторонней помощи (одевание, обувание, мытье головы и т. д.). Неверной является позиция, согласно которой, если у пациента имеются признаки болевого поведения, значит, у него отсутствует органическая основа для болевых ощущений [24].
Имеется связь болевого поведения с хронической болью и инвалидизацией, неудачными попытками лечения, длительностью нетрудоспособности [19, 24]. Изучается связь болевого поведения с экономическим и социальным вознаграждением [10]. Причина высокой частоты психических расстройств у пациентов с хроническими незлокачественными болевыми синдромами неясна. Вопрос о существовании психогенной боли остается открытым. Позитивные критерии диагностики, механизмы формирования и специфические методы лечения в настоящее время точно неизвестны. В связи с этим выявление психогенной боли остается трудной задачей. Среди психиатрических диагнозов с понятием психогенной боли наиболее тесно связано соматоформное болевое расстройство (СБР) [20|. Устойчивое СБР, согласно критериям МКБ-10, диагностируется на основании следующих признаков: 1) наличие выраженной боли, вызывающей дистресс и отмечающейся почти постоянно на протяжении не менее 6 мес, которая не может быть адекватно объяснена физиологическими причинами процесса или соматическим заболеванием и на которую постоянно обращено внимание пациента; 2) данное состояние не диагностируется при шизофрении или связанных с ней состояниях (F20-29); 3) указанные выше симптомы возникают исключительно на фоне аффективных расстройств (F30-39), расстройства соматизации, недифференцированного соматоформного или ипохондрического расстройства.
Таким образом, у большого числа пациентов с хронической болью пояснично-крестцовой локализации выявляются аффективные и личностные нарушения, а также СБР. В связи с многообразием патогенетических факторов и вариантов формирования хронических болевых синдромов пояснично-крестцовой локализации, а также недостаточной эффективностью лечения этой группы больных актуальной является комплексная оценка взаимоотношений структурных и психологических изменений при данной патологии с целью разработки дифференцированного терапевтического подхода.
Целью настоящего исследования явилось изучение влияния структурных скелетно-мышечных, психических и социальных факторов на формирование хронических болевых синдромов пояснично-крестцовой локализации.
Обследовано 85 больных (20 мужчин и 65 женщин, средний возраст 45,5 ± 11,3 года) с хроническими болевыми синдромами пояснично-крестцовой локализации. Все пациенты находились на стационарном лечении в отделении боли и заболеваний периферической нервной системы клиники нервных болезней им. А. Я. Кожевникова и были направлены на стационарное лечение с диагнозами "хроническая вертеброгенная люмбалгия, люмбоишиалгия", "компрессионная радикулопатия пояснично-крестцовых корешков". На основании данных клинической картины, неврологического, нейроортопедического, а также клинико-психопатологического обследования все пациенты были разделены на 3 группы. В 1-ю группу включены 23 больных (11 женщин и 12 мужчин) с клиническими признаками компрессионной радикулопатии (КРП) пояснично-крестцовых корешков в виде соответствующих двигательных, трофических, рефлекторных и чувствительных нарушений; средний возраст пациентов этой группы составил 50,1 ± 10,3 года. Во 2-ю группу вошли 34 больных (28 женщин и 6 мужчин) со скелетно-мышечными болевыми синдромами (CMC) без признаков вовлечения нервных корешков (мышечно-тонические болевые синдрома - 25 человек, миофасциальные болевые синдромы - 9); средний возраст пациентов этой группы составил 42,6 ± 11,4 года. В 3-ю группу было включено 28 пациентов (26 женщин и 2 мужчин) с СБР; средний возраст этих больных составил 45,4 ± 11,1 года.
Клиническое обследование пациентов включало анализ развития заболевания, истории жизни (с учетом семейного, образовательного, социального статуса), неврологическое и нейроортопедическое, клинико-психопатологическое и психологическое обследование. Для оценки выявленных клинических изменений также использовали шкалы, предложенные S. Bowman и соавт., шкалу японской ортопедической ассоциации [9, 14]. Проводили оценку клинических признаков неадекватного болевого поведения (НБП) согласно критериям G. Waddell [24]. Для изучения болевого синдрома использовали визуальную аналоговую шкалу (ВАШ) и болевой опросник Мак-Гилла [3]. Степень инвалидизации оценивали с использованием опросника Освестри [1, 4]. Всем больным проводили МРТ пояснично-крестцового отдела позвоночника на магнитно-резонансном томографе "Toshiba Opart" ("Toshiba", Япония) с напряженностью магнитного поля 0,35 Тл, сверхпроводящем, открытого типа в Т1 Т2 - и миелографическом режимах. При МРТ оценивали дегенерацию дисков, уточняли локализацию, размеры и направление дисковых экструзий. Всем пациентам была также проведена рентгенография пояснично-крестцового отдела позвоночника в двух проекциях с функциональными пробами. Для оценки депрессии применяли шкалу Занга для самооценки депрессии, шкалу Гамильтона. Для исследования личностных особенностей использовали стандартизованный многофакторный метод исследования личности (СМИЛ) - адаптированный и рестандартизированный вариант MMPI [6]. Психологические изменения и уровень психологического дистресса также оценивали с использованием Регистрационного листа симптомов 90 (Symptom Check List 90, SCL-90). Для определения предпочтительной стратегии преодоления проблемы использовали индикатор стратегии преодоления J. Amirkhan.
Во всех группах больных проводили сравнительную оценку эффективности терапии, Направленной преимущественно на коррекцию периферических источников боли (прием НСПВС, миорелаксантов, массаж, физиотерапия, блокады триггерных зон с местными анестетиками, постизометрическая релаксация, мануальная терапия) и ее сочетания с лечением, воздействующим на центральное звено ноцицептивной и антиноцицептивной систем (прием амитриптилина в средней дозе 75 мг/сут. во всех группах больных и пароксетина в дозе 20 мг/сут в группе пациентов с СБР). Статистический анализ полученных данных проводили с использованием стандартного программного пакета SPSS 8.0.0. Результаты исследования
Средняя интенсивность боли по ВАШ составила 5,23 ± 1,7 балла и была несколько выше у пациентов с СБР, однако различия не достигали уровня статистической значимости. Более показательными были данные болевого опросника Мак-Гилла (табл. 1). Как видно из табл. 1, пациенты с СБР были склонны выбирать большее число описательных характеристик боли, а также более тяжелые регистры интенсивности. По сравнению с больными с СБР пациенты с КРП достоверно реже (р < 0,05) выбирали тяжелые регистры интенсивности боли по сенсорной шкале опросника. Пациенты с СБР с высокой частотой выбирали одновременно все предложенные описательные характеристики боли, чем достоверно (р < 0,05) отличались от остальных больных. Достоверных различий в описательных характеристиках болевого синдрома между пациентами с миофасциальным и мышечно-тоническим болевым синдромом не выявлено.
Таблица 1
| больные с КРП | больные с СМС | больные с СБР | |
| Сенсорный ИЧВД | 3,93 ± 3,00 | 5,77 ± 3,30 | 7,47 ± 4,20** |
| Аффективный ИЧВД | 5,0 ± 2,3 | 2,44 ± 1,40 | 4,20 ± 1,57 |
| Сенсорный РИБ | 7,93 ± 5,51 | 12,07 ± 7,40 | 19,53 ± 15,00** |
| Аффективный РИБ | 4,5 ± 2,8 | 4,48 ± 2,90 | 8,93 ± 3,53* |
| Эвалюативный РИБ | 3,86 ± 2,30 | 4,67 ± 1,60 | 4,0 ± 1,9 |
| Суммарный ИЧВД | 15,00 ± 10,10 | 14,65 ± 9,10 | 12,4 ± 5,53 |
| Суммарный РИБ | 11,75 ± 6,60 | 15,23 ± 10,30 | 32,53 ± 17,20* |
Примечание. ИЧВД - индекс числа выделенных дескрипторов, РИБ - ранговый индекс боли. Одна звездочка - р < 0,05 по сравнению с группами больных с CMC и КРП, две звездочки - то же по сравнению с больными с КРП.
У пациентов с СБР достоверно реже (р < 0,05), чем при CMC и КРП, отмечался мышечно-тонический синдром мышцы, выпрямляющей позвоночник, квадратной мышцы поясницы, большой и средней ягодичных мышц, грушевидной, подвздошно-поясничной и икроножной мышц. Дисфункция крестцово-подвздошных сочленений отмечалась у 55,9% пациентов с КРП, у 65,2% пациентов с CMC и у 28,6% пациентов с СБР. У больных с СБР, несмотря на наличие дисфункции крестцово-подвздошного сочленения, выявляемой в характерных клинических тестах, латерализации боли (60% случаев), характер болевых ощущений (80%) не соответствовали паттерну боли, отмечаемому при данной патологии, боли не регрессировали после проведения лечебно-диагностических блокад, что не позволяло соотнести наличие болевого синдрома с дисфункцией крестцово-подвздошного сочленения. В группе с CMC не выявлено достоверных различий в частоте дисфункции крестцово-подвздошных сочленений у пациентов с люмбалгией и люмбоишиалгией. Фасеточный синдром не отмечался у пациентов с СБР, а группы больных с КРП и CMC достоверно не различались по частоте фасеточного синдрома (соответственно 34,7 и 38,3 % пациентов). Наиболее часто фасеточный синдром встречался на уровне LIV-LV. При сопоставлении скелетно-мышечных изменений в группах больных с КРП и CMC методом непараметрического рангового корреляционного анализа по Спирмену выявлена статистически достоверная (р < 0,05) связь между имеющимися биомеханическими изменениями: дисфункцией крестцово-подвздошных сочленений, связочного аппарата таза (крестцово-остистых и крестцово-бугорных связок), мышечно-тоническим синдромом двуглавой мышцы бедра, мышцы, выпрямляющей позвоночник, большой ягодичной мышцы. Статистически достоверных различий в частоте миофасциального синдрома при сравнении исследованных групп не выявлено, однако его выраженность была меньше у пациентов с СБР.
Частота выявления экструзий по данным МРТ достоверно не различалась у пациентов с CMC и КРП. Не выявлено связи между количеством, диаметром дисковых экструзий и интенсивностью боли, а также длительностью заболевания и обострения во всех группах больных. Достоверных различий в числе экструзий на разных уровнях между группами с КРП и CMC не выявлено. Не получено достоверных различий в размере и количестве экструзий при миофасциальном и мышечно-тоническом синдромах.
Анализ таблиц сопряженности, проведенный с использованием одностороннего точного критерия Фишера и критерия х2, показал достоверную связь (р < 0,01) между количеством симптомов НБП и получением финансовой компенсации в связи с болями в спине во всех группах больных (табл. 2). Признаки НБП достоверно чаще (р < 0,05) отмечались в группе пациентов с СРБ.
Таблица 2
(число больных) | |||||
| 1 | 2 | 3 | |||
| Больные с КРП | Есть Нет | Есть Нет | 3 0 | 1 0 | 6 17 |
| Больные с СМС | Есть Нет | 4 19 | 8 2 | 0 1 | 12 22 |
| Больные с СБР | Есть Нет | 0 2 | 0 5 | 16 5 | 16 12 |
| В с е г о : | 44 | 18 | 23 | 85 | |
Примечание. Группа 1 - нет признаков НБП, группа 2 - есть 1-2 симптома НБП, группа 3 - есть 3-5 симптомов НБП.
Уровень психологического дистресса, измеренного по данным опросника SCL-90, во всех исследованных группах больных превысил средне-популяционные значения и был достоверно (р < 0,05) выше у пациентов с СБР. У пациентов с КРП выявлена связь структурных изменений и объективных клинических нарушений, которые в свою очередь связаны со степенью инвалидизации. Интенсивность боли в этой группе больных обусловлена в первую очередь степенью инвалидизации. У пациентов с СМС степень инвалидизации была связана с выраженностью мышечно-тонического синдрома, которая, однако, не коррелировала со структурными изменениями позвоночника, а интенсивность боли в этой группе больных определялась как степенью инвалидизации, так и выраженностью психологического дистресса. У пациентов с СБР интенсивность боли в спине также не была связана с выраженностью структурных изменений. Лечение, направленное на коррекцию периферических источников боли, у пациентов с СБР оказалось неэффективным: в данной группе больных не выявлялось достоверного снижения интенсивности боли и психологических расстройств по сравнению с исходными значениями. Традиционное лечение, направленное на коррекцию миофасциального, мышечно-тонического синдромов, суставных и связочных изменений, у пациентов с СМС при отсутствии выраженного психологического дистресса приводило как к уменьшению интенсивности боли, так и к коррекции психологических нарушений. Добавление к традиционной терапии антидепрессантов способствовало большему регрессу психологических изменений у больных этой группы, поэтому их применение целесообразно при наличии клинических симптомов психологического дистресса или при сопутствующих депрессивных расстройствах (см. рисунок). У пациентов с КРП, у которых скелетно-мышечные нарушения возникают вторично на фоне изменения двигательного стереотипа, лечение, направленное на коррекцию скелетно-мышечных нарушений, оказывается менее эффективным (не выявлено достоверного снижения интенсивности боли по ВАШ по сравнению с исходными значениями), а добавление антидепрессантов к традиционной терапии приводит к достоверному (р < 0,05) регрессу интенсивности боли. На эффективность лечения оказывали влияние выраженность клинических изменений, выбор стратегии преодоления, личностные особенности, наличие финансовой компенсации по настоящему заболеванию.
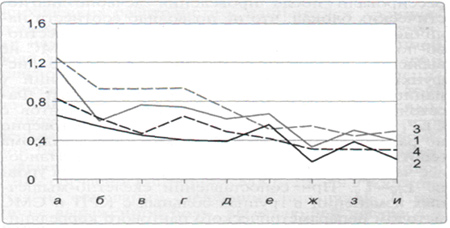
Динамика показателей опросника SCL-90 у пациентов с СМС до и после лечения. а - соматизаиия, б - обсессивность-компульсивность, в - межперсональная чувствительность, г - депрессия, д - тревога, е - враждебность, ж - страх, з - паранояльность. и - психотицизм. / - традиционная терапия до лечения. 2 - то же после лечения; 3 - традиционная терапия + амитриптилин до лечения, 4 - то же после лечения. Одна звездочка - достоверное снижение показателя (р < 0,05) по сравнению с исходным в обеих группах; две звездочки - достоверное снижение показателя (р < 0.05) по сравнению с исходным в группе пациентов, получавших амитриптилин в дополнение к традиционной терапии.
Пациенты по-разному реагировали на наличие неврологического или ортопедического дефекта. Больные с СБР, у которых практически отсутствовали объективные нарушения, указывали на интенсивность боли и степень инвалидизации, достоверно не отличающиеся от таковых у пациентов с КРП. На выраженность боли и инвалидизацию у больных с СБР и СМС влияли НБП, психологический дистресс и индивидуальные представления пациента о значении боли. Психосоциальные факторы влияли на формирование НБП, а также на эффективность лечения у пациентов с хроническими болями пояснично-крестцовой локализации. Боль и инвалидизация, согласно данным исследования, обусловлены физической дисфункцией, индивидуальными представлениями пациента о значении боли и выбором стратегий ее преодоления, наличием психологического дистресса и социальными факторами. Интенсивность, эмоциональная окраска боли, НБП являются интегральными составляющими формирования ощущения боли. Выраженность НБП была взаимосвязана с социальными факторами и выбором стратегий преодоления. Последние в свою очередь формировались под влиянием личностных особенностей пациента и его представлений о значении боли.
Данное исследование не позволило решить вопрос о первичности нарушения функции или возникновения психологического дистресса. Но, основываясь на структурных и психологических особенностях, эффективности традиционной терапии, можно предположить, что в группе пациентов с КРП и у части больных с СМС психологический дистресс и депрессивные расстройства скорее являются следствием основного заболевания, поэтому они уменьшаются при эффективной коррекции скелетно-мышечных изменений, в то время как у пациентов с СБР, находящихся в состоянии выраженного дистресса при отсутствии объективных изменений, за исключением негрубо выраженного мышечно-тонического и миофасциального синдромов, психологический дистресс может служить фактором, способствующим возникновению скелетно-мышечной дисфункции за счет повышения мышечного тонуса, выбора неоптимального ограничительного двигательного стереотипа или избегания двигательной активности. У таких пациентов возникновение боли в спине может быть обусловлено патофизиологическими изменениями, однако дальнейшее ее поддержание связано, скорее, с психофизиологическими особенностями (формирование НБП, неоптимальные стратегии преодоления, возникновение психологического дистресса и, таким образом, изменение позы, походки, ограничение объема движений, способности справляться с обычной физической нагрузкой, что приводит к поддержанию и усугублению скелетно-мышечных нарушений). Вот почему неудачными оказываются попытки лечения, направленного на коррекцию периферических источников боли, именно в этой группе больных.
Таким образом, хронические болевые синдромы пояснично-крестцовой локализации являются гетерогенным состоянием с различным удельным весом в их формировании структурных и психологических нарушений. Пациенты с СБР характеризуются минимальной выраженностью или отсутствием объективных клинических изменений при высокой степени инвалидизации и психологического дистресса. Пациенты с КРП характеризуются выраженными объективными клиническими изменениями, инвалидизацией и низким уровнем психологического дистресса. Меньшей степенью инвалидизации и объективных клинических изменений и несколько более высоким уровнем психологического дистресса по сравнению с пациентами с КРП характеризуются больные с CMC. На интенсивность боли в разных группах больных оказывают влияние различные факторы: у пациентов с СБР - выраженность психологического дистресса, у пациентов с CMC - степень инвалидизации и выраженность психологического дистресса, у пациентов с КРП - степень инвалидизации. Наиболее частым клиническим изменением при хронических болях в пояснично-крестцовой области является сочетанная дисфункция мышечно-суставных структур, обусловленная их биомеханической общностью. Структурные изменения при хронических болевых синдромах пояснично-крестцовой локализации не оказывают прямого влияния на интенсивность боли, а, будучи связанными с объективными клиническими нарушениями у пациентов с КРП, влияют на степень инвалидизации у больных этой группы. Степень инвалидизации не пропорциональна объективным клиническим изменениям у пациентов с CMC и СБР. Она связана с интенсивностью боли, наличием психологического дистресса и НБП. На формирование НБП влияют социальные (наличие финансовой компенсации), личностные факторы и выбор неоптимальных стратегий преодоления в стрессовых ситуациях.
Лечение, направленное на коррекцию периферических источников боли у пациентов с CMC, приводит к уменьшению, как интенсивности боли, так и психологических нарушений. Добавление в традиционной терапии антидепрессантов способствует большему регрессу психологических изменений в этой группе больных, интенсивности боли у пациентов с КРП и снижению интенсивности боли и психологических расстройств у пациентов с СБР.
- Белова А. Н., Щепетова О. Н. Шкалы, тесты и опросники в медицинской реабитологии. - М.: Антидор, 2001.
- Жарков П. Л., Жарков А. П., Бубновский С. М. Поясничные боли. - М.: Юниартприм, 2001.
- Кузьменко В. В., Фокин В. А., Соков Е. Л. Психологические методы количественной оценки боли // Сов. мед. - 1986. - № 10. - С. 44-48.
- Минаева Н. Г. Инициатива по болям в пояснице. Всемирная организация здравоохранения. Департамент по ведению незаразных болезней / Под ред. G. Е. Ehrlich, N. G. Khattaev, 1999, 150 с. // Неврол. журн. - 2001. - Т. 6, № 3. - С. 53-57.
- Сидоров П. И., Парняков А. В. Введение в клиническую психологию. - М.: Академический проспект, 2000. - Т. 1.
- Собчик Л. Н. Стандартизованный многофакторный метод исследования личности СМИЛ. - СПб: Речь, 2000.
- Черненко О. А., Ахадов Т. А., Яхно Н. Н. Соотношение клинических данных и результатов магнитно-резонансной томографии при болях в пояснице // Неврол. журн. - 1996. - № 2. - С. 12-16.
- Boden S. D., Wiesel S. W. Lumbar spine imaging: role in clinical decesion making // J. Am. Acad. Orthop. Surg. - 1996. - Vol. 4. - P. 238-248.
- Bowman S. J., Wedderburn L., Whaley A. et al. Outcome assessment after epidural corticosteroid injection for low back pain and sciatica // Spine. - 1993. - Vol. 18. - P. 1345-1350.
- Ciccone D. S., Just N., Bandilla Е. В. A comparison of economic and social reward in patients with chronic nonmalig-nant back pain // Psychosom. Med. - 1999. - Vol. 61. - P. 552-563.
- Gatchel R. J., Gardea M. A. Lower back pain: psychosocial issues. Their importance in predicting disability, response to treatment and search for compensation // Neurol. Clin. - 1999. - Vol. 17. - P. 149-166.
- Geisser M. E., Roth R. S., Theisen М. Е. et al. Negative affect, self-report of depressive symptoms, and clinical depression: relation to the experience of chronic pain // Clin. j. Pain. - 2000. - Vol. 16. - P. 67-75.
- Hollingworth W., Dixon A. K., Todd C. J. et al. Self reported health status and magnetic resonance imaging findings in patients with low back pain // Eur. spine j. - 1998. - Vol. 7. - P. 369-375.
- Ishihara H., Matsui H., Hirano N. Lumbar intervertebral disc herniation in children less than 16 years of age // Spine. - 1997. - Vol. 22. - P. 2044-2049.
- Jensen M. P., Turner J. A., Romano J. M. et al. Relationship of pain-specific beliefs to chronic pain adjustment // Pain. - 1994. - Vol. 57. - P. 301-309.
- Jensen M. C., Brant-Zawadzki M. N.. Obuchowski N. et al. Magnetic resonance imaging of the lumbar spine in people without back pain // N. Engl. J. Med. - 1994. - Vol. 331. - P. 69-73.
- Kummel В. М. Nonorganic signs of significance in low back pain // Spine. - 1996. - Vol. 21. - P. 1077-1081.
- Rowe L. J. Imaging of mechanical and degenerative syndromes of the lumbar spine // Clinical Anatomy and Management of Low Back Pain // Ed. L. G. F. Giles. - Oxford: Butterworth-Heinemann, 1997. - P. 275-313.
- Sikorski J. M., Stampfer H. G., Cole R. M. et al. Psychological aspects of chronic low back pain .. Aust. N. Z. J. Surg. - 1996. - Vol. 66. - P. 294-297.
- Sullivan M. D., Turk D. C. Psychiatric illness, depression, and psychogenic paim // Bonica's Management of Pain/ Ed. J. D. Loeser. - Philadelphia: Lippincott Williams and Wilkins, 2001. - P. 483-500.
- Torgerson W. R., Dorter W. E. Comparative roentgenographic study of asymptomatic and symptomatic lumbar spine // J. Bone Jt Surg. - 1976. - Vol. 58A. - P. 850-853.
- Waddell G., McCulloch J. A., Kummel E. et al. Nonorganic physical signs in low back pain // Spine. - 1980. - Vol. 5. - P. 117-125.
- Waddell G. A new clinical model for the treatment of low-back pain // Ibid. - 1987. - Vol. 12. - P. 632-644.
- Waddell G., Main C. J. Illnes behavior // The Back Pain Revolution/ Ed. G. Waddell. - Edinburgh: Churchill Livingstone, 1999. - P. 155-173.
- Waddell G., Main C. J. Psychologic distress // Ibid. -P. 173-187.
- WHO International Classification of Impairments, Disabilites and Handicaps. - Geneva: World Health Organization, 1980.






