Лечебные блокады с использованием кортикостероидов при дистрофически-деструктивных заболеваниях поясничного отдела позвоночника
В.А. Радченко
Посвящается памяти профессора А.Ю. Пащука
Харьковский НИИ ортопедии и травматологии им.
проф. М.И. Ситенко. Украина
Анестезирующие блокады при болевых синдромах в поясничном отделе позвоночника — один из наиболее популярных видов лечебных воздействий, которые приносят ощутимый эффект уже в ближайшее время после их выполнения. Снижение интенсивности болевого синдрома доставляет удовлетворение и пациенту и врачу.
Разрывая порочный круг: боль —мышечный спазм — боль, с помощью лечебных блокад врач оказывает выраженное патогенетическое воздействие на болевой синдром.
Более того, оценка эффективности блокады, как правило, оказывает существенную помощь врачу в постановке правильного диагноза, позволяет более полно представить себе пути формирования болевого синдрома, определить источники его продуцирования.
В настоящее время, наряду с анестетиками, при выполнении лечебно-диагностических блокад получили распространение кортикостероидные препараты, позволяющие резко усилить эффект блокады и получить не только благоприятный ближайший, но и отдаленный результат.
Множество препаратов, выпускаемых фармацевтической промышленностью и применяемых в различных сочетаниях, к сожалению, не всегда эффективны. Этому иногда способствует недостаточное понимание патогенеза протекающего заболевания, иногда сказываются побочные действия используемых препаратов.
Выбор препарата часто зависит от личных предпочтений того или иного врача, его клинического опыта. Часто субъективные причины довлеют над объективными, ярко заметен консерватизм при появлении новых медикаментозных средств.
Однако, появившийся на нашем рынке препарат фирмы Шеринг-Плау ДИПРОСПАН быстро завоевал признание и авторитет у врачей даже без соответствующей каждому новому препарату рекламы. На мой взгляд, это произошло, в первую очередь, благодаря его уникальным свойствам — мощному противовоспалительному действию и сочетанию быстрого и пролонгированного прогнозируемого эффекта, добиться высокой безопасности, резко снизив возможности развития" осложнений. В основе этих качеств лежит уникальная микрокристаллическая структура, выгодно отличающая ДИПРОСПАН от других подобных препаратов.
При планировании лечебных мероприятий с использованием лечебных блокад изучают возможные источники возникновения болевого синдрома. В его основе лежат нарушения в различных анатомических структурах позвоночного двигательного сегмента: межпозвонкового диска, задней продольной связки, эпидуральных сосудов, спинномозговых нервов, оболочек спинного мозга, дугоотростчатых суставов, мышц, костей и связок. Иннервация перечисленных структур осуществляется за счет возвратной (нерв Люшка) и задней ветви спинномозгового нерва. И возвратная, и задняя ветви несут информацию, которая в дальнейшем распространяется по чувствительной порции нервного корешка в центростремительном направлении. Соответственно иннервации позвоночного сегмента возможно определение уровня прерывания патологических импульсов за счет блокады нервных ветвей. С этой точки зрения, мы разделяем блокады на несколько групп: блокады в зоне иннервации задней ветви спинномозгового нерва (паравертебральные блокады мышц, связок, внутрисуставные и параартикулярные блокады дугоотростчатых суставов, задних ветвей спинномозговых нервов на протяжении), в зоне возвратной ветви спинномозгового нерва (внутридисковые инъекции, эпидуральные блокады, селективная блокада спинномозгового нерва). Отдельную группу составляют блокады миото-нически напряженных мышц конечностей.
В качестве анестетика наиболее часто мы используем лидокаин. Лидокаин —распространенный анестетик, относящийся к группе амидов, обладающий коротким скрытым периодом действия, хорошей проницаемостью, большой продолжительностью и отличной глубиной анестезии.
Паравертебральные блокады
Техника выполнения. После обработки кожи антисептиками (раствором йода спиртовым, спиртом этиловым и др.) по общепринятой методике тонкой иглой производят анестезию кожи в четырех точках, справа и слева от оститых отростков, отступая на 1,5-2 см от средней линии. Затем более толстой иглой (длиной не менее 10см) со шприцем прокалывают кожу в одной из анестезированных точек и, медленно продвигая иглу перпендикулярно к фронтальной плоскости тела и предпосылая струю анестетика, доходят до дужки позвонка. Анестетик (0,5-0,75% раствор лидокаина) с добавлением 2 мл дипроспана вводят веерообразно в краниальном, латеральном и каудальном направлениях. Суммарное количество анестетика не должно превышать его разовой максимальной дозы. Паравертебральные блокады применяют в основном с лечебной целью в комплексе с другими методами лечения дистрофически-деструктивных заболеваний поясничного отдела позвоночника (мануальная терапия, подводное и накроватное вытяжение, медикаментозная терапия и т.д.). Как правило при выполнении паравертебральных блокад в поясничном отделе позвоночника раствор анестетика инъецируют в область меж и надостистьгх связок, что существенно повышает эффективность лечебной процедуры. Наиболее часто показанием для применения паравертебральных блокад служат миотонические реакции паравертебральных мышц при различных клинических вариантах остеохондроза.
Артикулярные блокады дугоотростчатых суставов
Техника выполнения. Методику пункции дугоотростчатых суставов поясничного отдела позвоночника избирают в зависимости от ориентации суставных фасеток. При ориентации во фронтальной плоскости до 45° сустав пунктируют следующим образом (рис.1 а).
Иглу вкалывают на 1,5 поперечника пальца от линии остистых отростков, проводят до упора кончика иглы в костную ткань, после чего больного просят повернуться на угол, соответствующий ориентации суставной щели. В момент совпадения её с направлением иглы последнюю проталкивают в полость сустава на 1-2 мм. Следует отметить ряд особенностей техники введения иглы в сустав. Обычно после прокола кожи и фасции отмечается рефлекторное напряжение мышц, что приводит к изменению направления продвижения иглы. Для исключения этого необходимо выполнять тщательную инфильтрацион-ную анестезию кожи и мышц по ходу иглы, вплоть до капсулы сустава. При фронтальной ориентации суставных фасеток более чем на 45° сустав пунктируют в нижнем завороте (рис.1б). Пункцию осуществляют в положении больного на боку или на животе с непременной сгибательной установкой в поясничном отделе позвоночника. Иглу вводят, ориентируясь по нижнему краю остистого отростка, соответствующего уровню пунктируемого сустава, отступив латерально на 2-3 см и дополнительно каудально на расстояние, предварительно измененное на спондилограммах. Кончик иглы проводят в нижний заворот сустава до упора в хрящевую поверхность верхнего суставного отростка. После введения иглы интраартикулярно, проводят аспирационную пробу для эвакуации синовиальной жидкости.
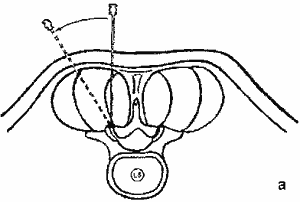
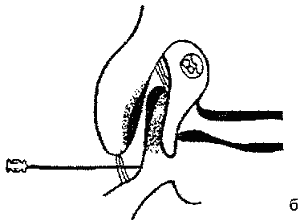
Рис.1. Схема выполнения артикулярной блокады дугоотростчатьгх суставов поясничного отдела позвоночника при их ориентации во фронтальной плоскости до 45° (а) и более чем на 45° (б)
Затем вводят раствор анестетика и кортикостероидный препарат (например, ДИПРОСПАН) общим объемом 3 мл. Для блокады используют иглу длиной не менее 12 см.
Емкость сустава колеблется от 0,3 до 2,0 и даже до 2,5мл., что связано с характером патологических изменений в нем. При сохраненной капсуле сустава после введения 0,5 мл раствора ощущается пружинящее сопротивление с амплитудой 0,1-0,4мл. При нестабильности, разболтанности сустава, емкость его полости увеличивается. Уменьшение емкости, как правило, наблюдается при грубых деструктивно-дистрофических изменениях суставов.
Показанием для применения внутрисуставных блокад дугоотростчатых суставов является поясничный спондилоартроз, клинические проявления которого являются ведущими или занимают значительное место в их формировании.
Для проведения курса лечения используют, как правило, 3-4 инъекции с интервалом 5-7 дней.
У большинства пациентов с ведущим синдромом спондилоартралгии лечебный эффект как правило отмечается уже после первой инъекции. Это проявляется уменьшением интенсивности боли через 10-15 минут после инъекции. Затем боль возобновлялась, естественно в значительно меньшей степени, и снова постепенно угасала. Часто лечебный эффект блокады можно прогнозировать уже во время ее выполнения, а также в ближайшие 10-15 минут после нее. По нашим наблюдениям, наиболее выраженный эффект после внутрисуставного введения лекарственных препаратов (например, лидокаина в сочетании с ДИПРОСПАНОМ) отмечался у тех больных, у которых во время инъецирования раствора репродукция болевого синдрома включала все его основные компоненты. Вторым благоприятным прогностическим фактором является положительный ближайший результат. У пациентов, наряду со снижением интенсивности или устранением болевого синдрома, отмечается уменьшение напряжения паравертебральных мышц, увеличение амплитуды движений в поясничном отделе позвоночника, устранение анталгического сколиоза. Нередко артикулярные блокады используют как средство борьбы с болевым синдромом в случаях, когда спондилрартралгия не играет ведущей роли. Однако и в этих случаях был получен определенный положительный эффект.
Артикулярные блокады для лечения болевых синдромов при дистрофически-деструктивных заболеваниях поясничного отдела позвоночника стали очень популярными. О положительных результатах их применения свидетельствуют многочисленные сообщения зарубежных авторов, а также факт обязательного использования артикулярных блокад в программах борьбы с острой и хронической поясничной болью ведущих центров мира. Одной из наиболее вероятных ошибок при пункции дугоотростчатого сустава является неправильный выбор методики, т.е. попытка осуществить внутрисуставное введение иглы в средней части при фронтальном расположении суставных фасеток. В таких случаях игла соскальзывает латерально в сторону межпозвоночного отверстия, что может привести к возникновению парестезий и стреляющей боли в зоне иннервации спинномозгового нерва и к введению лекарственного вещества субарахноидально.
Кроме того, эффективность блокады снижают неоднократные попытки проникновения в сустав, а также неправильный выбор костных ориентиров для определения точки вкалывания иглы. Специфических осложнений, повлекших за собой клинические последствия или усугубивших общее состояние больных, мы не встретили ни в одном случае применения ДИПРОСПАНА.
Блокады задних ветвей спинномозговых нервов
Техника выполнения (рис.2). После обработки кожи антисептиками производят ее анестезию, для чего вкалывают иглу, отступив на три поперечника пальца латерально от нижнего края остистого отростка и на один поперечник каудально. После прокола кожи иглу наклоняют каудально под углом 15-20° в сагиттальной плоскости, располагая канюлю латерально, проводят в тканях до упора кончика иглы в основание поперечного отростка. Вводят 3-4 мл анестезирующего раствора в смеси с 1 мл дипроспана, а затем, перемещая иглу веерообразно, вводят еще 5-6 мл смеси в область межпоперечной связки.
Таким образом поочередно блокируют медиальную, срединную и латеральную веточки задней ветви спинномозгового нерва, иннервирующего суставы, мышцы и связки дорсальной поверхности туловища.
Блокады задних ветвей спинномозгового нерва используют с целью диагностики болевых синдромов, обусловленных патологией суставно-мышечно-связочного комплекса, и для релаксации мышц в сочетании с другими методами консервативного лечения.
При выполнении этого вида блокады, если неправильно выбирают точки вкола, кончик иглы может пройти в зону межпозвонкового отверстия, что приводит к возникновению парестезий в зонах иннервации соответствующего спинномозгового нерва.
Эпидуральные блокады
Техника выполнения крестцовой эпидуральной блокады по А.Ю. Пащуку, 1987.
Больной лежит на животе на “ломаном” операционном столе или с валиком под лобковым симфизом (рис.3). Ноги слегка разводят и ротируют внутрь, чтобы раскрыть верхнюю часть анальной щели. С целью повышения асептичности и защиты анальной и генитальной областей от спиртового раствора йода и спирта, применяемых для обработки операционного поля, на задний проход накладывают сухую марлевую салфетку.
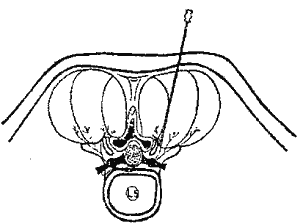
Рис.2. Схема выполнения блокады задних ветвей спинномозговых нервов
Рис. 3. Положение больного при выполнении крестцовой эпидулярной блокады по А.Ю. Пащуку
Между задними верхними остями подвздошных костей проводят линию, а параллельно ей на расстоянии 1 см с каудальной стороны — вторую линию (линия запрета). Большим и указательным пальцами ощупывающей руки в краниальном отделе анальной складки обнаруживают крестцовые рожки. Целесообразно их пометить, так как после инфильтрационной анестезии кожи и подкожной клетчатки над отверстием крестцового канала визуальная и пальпаторная ориентация может быть затруднена. Через тонкую иглу анестезируют крестцово-копчиковую связку, после прокола которой в крестцовый канал вводят небольшое количество анестетика (2-3 мл). После извлечения тонкой иглы приступают к введению каудальной, в качестве которой могут быть использованы обычные иглы Тюффье для спинномозговой анестезии.
Сначала иглу продвигают под углом примерно 30-40° к фронтальной плоскости. Указательный и большой пальцы ощупывающей руки, располагающиеся на крестцовых рожках, препятствуют случайному соскальзыванию иглы в подкожную жировую клетчатку. Иглу медленно продвигают до момента прохождения крестцово-копчиковой связки, что ощущается по внезапному прекращению сопротивления. После этого угол наклона продвижения иглы уменьшают примерно до 10-15°. Если конец иглы упирается в кость, ее подтягивают, и при дальнейшем краниальном продвижении угол наклона по отношению к фронтальной плоскости еще более уменьшают. Иглу не следует вводить далее 2-3 см во избежание повреждения дурального мешка.
Если спинномозговая жидкость не выделяется, то иглу два раза поворачивают на 90°, после чего подсоединяют шприц и проводят аспирационную пробу. Если аспирируют кровь, положение иглы меняют до тех пор, пока не будет определено её внесосудистое расположение. Положение иглы может считаться правильным, если при введении 3 мл воздуха не ощущается сопротивления его инъекции и отсутствует подкожная крепитация. После повторной аспирационной пробы вводят тест-дозу (3-4 мл) анестетика. Если по истечении 5 минут спинальная анестезия не наступает, вводят всю дозу лекарственного вещества. Объем анестетика с добавлением 1-2 мл дипроспана как правило составляет 20-25 мл. В зависимости от емкости позвоночного канала лекарственное вещество заполняет его до уровня позвонка L1 включительно.
Лекарственное вещество, введенное эпидурально, вызывает положительный эффект путем блокирования рецепторов пораженных позвоночных сегментов, а также воздействуя непосредственно на зону дискрадикулярного конфликта, приводит к снижению (иногда — к устранению) воспалительной реакции, которая играет очень важную роль в формировании болевого синдрома.
При эпидуральном введении раствора в случае наличия протрузии или грыжи межпозвонкового диска больной, как правило, отмечает резкое усиление боли в зонах иннервации пораженных нервных образований. Иногда боль достигает такой степени, что дальнейшее введение лекарственного вещества становится невозможным. В таких случаях нужно вводить раствор медленно, с интервалом через каждые 2-3 мл. Обезболивающее действие анестетика наступает спустя 3-5 мин. после введения и распространяется на область поясничного отдела и нижних конечностей.
При отсутствии диск-радикулярного конфликта введение лекарственного препарата происходит почти безболезненно. Показателем правильного введения является ощущение тяжести в поясничном отделе позвоночника, которая постепенно распространяется в краниальном направлении.
Эпидуральные блокады применяют преимущественно в комплексе с другими методами лечения дистрофически-деструктивных заболеваний позвоночника: мануальной терапией, вытяжением туловища.
Эпидуральные блокады нашли настолько широкое распространение в среде различного рода специалистов — ортопедов-травматологов, нейрохирургов, невропатологов. Однако нередко их используют не по строгим показаниям.
Диагностическую значимость эпидуральных блокад определяют особенности репродукции болевого синдрома при введении лекарственного вещества, а также результат использования в ближайшем периоде. По нашим данным, при наличии диск-радикулярного конфликта, обусловленного протрузией или грыжей диска, интенсивность болевого синдрома после однократного эпидурального введения дипроспана уменьшается минимум на 10-15%. В зависимости от патогенетической ситуации спустя некоторое время (1-1,5суток) боль может вернуться, однако без прежней интенсивности.
После введения лекарственного препарата некоторые больные отмечают головокружение, тошноту, что, по всей видимости, связано с общим воздействием анестезирующего вещества.
Одной из ошибок при выполнении эпидуральной блокады является чрезмерное (более 2-4 см) продвижение иглы по каналу, что может привести к субарахноидальному введению лекарственного препарата.
Проводя курс лечения дипроспаном, используют 2-3 эпидуральных блокады с интервалом 7-10 дней.
Кроме перечисленных случаев, ДИПРОСПАН используют при блокадах задних ветвей, селективных блокадах спинномозговых нервов, мышц и др.
Таким образом, лечебные блокады при дистрофически-деструктивных заболеваниях поясничного отдела позвоночника с использованием препарата Дипроспан, являются мощным воздействием на один из основных компонентов проявления болезни - болевой синдром и позволяют добиться значительного эффекта в диагностике и лечении
Ортопедия, Травматология и Протезирование, 2000, №3, с. 116-120






