Хроническая посттравматическая головная боль после легкой черепно-мозговой травмы в детском возрасте
И.Г. Измайлова, О.А. Колосова, В.В. Белопасов
Московская медицинская академия им. И.М. Сеченова
Астраханская государственная медицинская академия
РЕЗЮМЕ
Лекция посвящена актуальной медицинской и социальной проблеме: хронической посттравматической головной боли (ХПГБ) в детском возрасте. Описаны клинические варианты, причины и патофизиологические механизмы развития ХПГБ после легкой черепно-мозговой травмы (ЧМТ). Указывается, что основным клиничеким вариантом ХПГБ является ХПГБ напряжения. Оценивается роль органических, психологических, социально-культурологических и ятрогенных факторов в генезе ПГБ в зависимости от периода ЧМТ. Показано, что ЧМТ в большинстве случаев служит лишь пусковым фактором развития ХПГБ. Выделены факторы риска хронизации ПГБ, учет которых необходим при разработке эффективных реабилитационных программ. Приводятся принципы комплексной патогенетической терапии ХПГБ с учетом ведущего механизма развития цефалгии.
Среди травматических повреждений детского возраста значительный удельный вес имеет черепно-мозговая травма (ЧМТ) и, в первую очередь, легкая ЧМТ (ЛЧМТ) – сотрясение и ушиб головного мозга легкой степени. Устойчивый рост распространенности как случаев острой ЛЧМТ, так и связанных с нею последствий, ставит данную патологию в ряд приоритетных медицинских и социальных проблем. Тем более, что негативное влияние ЧМТ, даже легкой, у детей может усугубляться с возрастом, вызывая дезорганизацию интегративной деятельности мозга, развитие прогрессирующих вегетативных нарушений, персистирующей головной боли, других расстройств, препятствующих полноценному развитию и социальной адаптации ребёнка.
Головная боль является одним из наиболее постоянных симптомов ЧМТ во все ее периоды, причем лишь у части пациентов прослеживается определенная корреляция между тяжестью травмы и интенсивностью головной боли. Посттравматическая головная боль (ПГБ) парадоксально наиболее тяжела и чаще встречается после легких травм головного мозга – в 89-92% случаев. В отдаленном периоде ЛЧМТ частота ПГБ у детей достигает 30%.
ПГБ является общим термином для боли в голове или шее, возникающей после травмы головы различной этиологии и патогенеза. Чтобы поставить диагноз ПГБ, необходимо отдифференцировать ее от нетравматической головной боли, возникающей от других причин через некоторое время после повреждения головы. Для этого важно установить причинную и временную взаимосвязь между ЧМТ и головной болью. Согласно критериям Международной ассоциации по изучению головной боли посттравматической считается головная боль, возникающая не позднее 14 дней после острой ЧМТ, при наличии: 1) данных клинического и дополнительного обследования, отражающих тяжесть и характер травмы; 2) указаний на потерю сознания после травмы и 3) посттравматической амнезии более 10 минут. При ЛЧМТ последние три критерия могут отсутствовать. Различают острую и хроническую ПГБ (ХПГБ). ПГБ продолжающаяся более 2-х месяцев считается хронической. Однако главным отличием хронической боли от острой является не временной фактор, а качественно иные нейрофизиологические, психофизиологические и клинические соотношения. Как правило, частота и интенсивность ХПГБ не имеют четкой корреляции с тяжестью травмы, продолжительностью утраты сознания, амнезии, изменениями на ЭЭГ.
Структура ХПГБ у детей и подростков, перенесших ЛЧМТ, неоднородна. Преобладает ХПГБ напряжения (ХПГБН), реже встречается мигрень, посттравматическая цервикогенная головная боль (ПЦГБ) и комбинированный тип - сочетание ХПГБН с мигренью или ПЦГБ. Ликвородинамические нарушения в структуре ХПГБ у детей после ЛЧМТ практически не находят отражения, также как и описанные у взрослых редкие варианты посттравматической кластерной и невралгической боли (рис. 1).
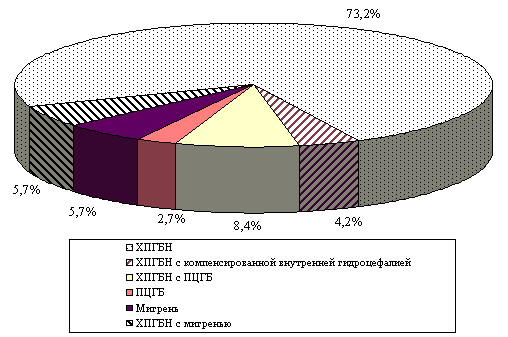
Рис.1. Структура хронической посттравматической головной боли у детей, перенесших легкую черепно-мозговую травму.
Важное значение имеет временная динамика ПГБ: чем больше времени прошло с момента травмы, тем меньше выражена ПГБ. Исключением являются ПГБ при субарахноидальном кровоизлиянии, гематоме. Хотя в большинстве случаев улучшение наступает между 6 и 12 месяцами, многие пациенты имеют перманентную головную боль, с годами даже усиливающуюся. Знание причин хронизации ПГБ имеет важное значение, поскольку позволяет организовать адекватные реабилитационные мероприятия, а в ряде случаев и предотвратить развитие ХПГБ.
В генезе острой ПГБ заметно влияние как органических, так и психогенных факторов. К первым следует отнести сосудистые, ликвородинамические нарушения, травматическое повреждение мягких тканей головы, а при сочетанной краниоцервикальной травме – мышечно-скелетной системы шеи; ко вторым - психотравмирующую ситуацию, связанную с госпитализацией ребенка, отрывом его от семьи, проведением диагностических и лечебных мероприятий; эмоциональные нарушения, вследствие развития посттравматического психовегетативного синдрома, тревожное ожидание и опасение появления “тяжелого” осложнения. Важное значение имеет сильный эмоциональный стресс, который больной испытывает в связи с травмой. Не случайно у детей и подростков с ХПГБ нередко имеют место особые психотравмирующие обстоятельства травмы, несущие угрозу для жизни (криминальные, падение с большой высоты, транспортные), сами по себе порождающие развитие тревожно-депрессивных расстройств.
Течение ЛЧМТ и полноценность посттравматической адаптации в определенной степени зависят от выраженности психовегетосоматической дезрегуляции в остром периоде. Но не только травматическое воздействие на функциональное состояние лимбико-ретикулярного комплекса, наиболее подверженного ультраструктурным и микроваскулярным повреждениям при ЛЧМТ, играет роль в формировании персистирующего психовегетативного синдрома и ХПГБ. Нельзя все объяснить и теорией функционального диффузного аксонального повреждения (ДАП), приводящего к обратимому разобщению коры, подкорковых структур и ствола мозга, нарушению функций интегративных структур, участвующих в формировании болевого поведения.
Соотношение роли органических и психосоциальных факторов в патогенезе ПГБ с течением времени меняется: чем больше времени проходит с момента травмы, тем больше влияние психологических, социальных и ятрогенных факторов.
Ятрогения – это прежде всего неадекватное лечение в остром периоде: длительное стационарное лечение при отсутствии объективных показаний, без учета психотравмирующего воздействия на ребенка отрыва от семьи; необоснованная дегидратационная терапия, недостаточное использование сосудисто-ноотропных средств; не соблюдение постельного режима или его неоправданная длительность, высказывание при ребенке опасений о “грозных” последствиях ЧМТ. Злоупотребление анальгетиками трансформирует ПГБ в абузусные ежедневные головные боли.
Закреплению тревожно-депрессивных расстройств и хронизации ПГБ у детей способствуют ранние интенсивные умственные нагрузки и отсутствие рационально организованного щадящего режима. Нормальная работоспособность восстанавливается только через 30 – 40 дней после травмы, а посттравматическая астения не позволяет справляться по-прежнему с умственными нагрузками, в результате снижается академическая успеваемость, укрепляются ипохондрические тенденции.
У детей с хроническим течением ПГБ после травмы часто возникают психотравмирующие ситуации, внутрисемейные и школьные конфликты, чему способствуют усиливающиеся после ЧМТ раздражительность, несдержанность, аффективная лабильность. Не идут на благо затянувшиеся судебные разбирательства, рентные установки.
Важную роль в посттравматической адаптации играют неблагоприятные биологические и психо-социальные факторы преморбида. У большинства больных с ХПГБ после ЛЧМТ имеет место отягощенный анте- и интранатальный анамнез, оказывающий неблагоприятное влияние на развитие ЦНС и, прежде всего, наиболее чувствительного к гипоксии гипоталамо-лимбического комплекса. Антенатально приобретенная недостаточность неспецифических систем мозга ведёт к затруднению адаптации этих детей к внеутробной жизни, появлению невротических расстройств (фобии, энурез, тики, нарушения сна), склонности к хронической психосоматической патологии, аллергическим и эндокринным нарушениям, осложненному течению пубертатного периода. Кроме того, в преморбиде у пациентов с хронической головной болью часто выявляются различные психогении: межличностные конфликты, развод родителей, асоциальное поведение родителей (алкоголизм), телесные наказания детей, потеря близких.
Среди детей с ХПГБ часто встречаются “болевые семьи” (больные с хронической головной болью среди близких родственников, постоянное обсуждение в семье болевых проблем) и патологические стили детско-родительских отношений, особенно симбиотически-авторитарного и симбиотического типов, способствующих формированию у детей неуверенности в себе, инфантилизма, склонности к ипохондричности.
Несомненно в хронизации ПГБ участие личности пострадавшего. Именно особенности личности определяют эмоциональную реакцию человека на боль, его болевое поведение, способность переносить и преодолевать боль. У детей с ХПГБ часто выявляют различные акцентуации характера, особенно эпилептоидного, неустойчивого, психастенического, истероидного и смешанного типов. Нередки низкая конформность, склонность к делинквентности, риск социальной дезадаптации и возможность формирования психопатий. Особенно склонны к хроническим болевым синдромам ипохондрические, демонстративные, депрессивные, зависимые, агрессивные, торпидные личности.
Выделено 20 основных факторов, предрасполагающих к развитию ХПГБ (табл. 1). Ведущее значение играют неблагоприятные психологические, социально-культурологические факторы и особенности личности. Удельный вес этих факторов наиболее высок (50 – 75%), соответственно они относятся к первой группе риска. Вторую группу риска составили факторы, набравшие от 30 до 50 %. Среди них патология беременности, низкая резистентность к инфекции, преморбидно проявляющиеся невротические состояния, СВД, хронические психосоматические заболевания. Особняком в этой группе стоит неадекватное лечение в остром периоде, не способствующее, а порой даже мешающее своевременной компенсации посттравматических расстройств. В третью группу входят факторы, имеющие удельный вес 20 – 30%. Из них следует выделить стрессогенные обстоятельства травмы и повторные ЧМТ.
Таблица 1
Факторы риска развития хронической посттравматической головной боли у детей после легкой черепно-мозговой травмы
|
Группа риска |
Факторы риска |
% |
|
I |
|
75 63,4 62,1 60,6 56,6 50 |
|
II |
10. Хроническая соматическая патология 11. Частое реинфицирование 12. Невротические состояния на фоне резидуального органического поражения ЦНС 13. Хронические очаги инфекции |
49,7 46,8 43,8 42,3 39,7 33,8 33,8 |
|
III |
14. Стрессогенные обстоятельства травмы 15. Повторные ЧМТ 16. Аллергия 17. Ранние интенсивные умственные нагрузки 18. Патология родов 19. Эндокринная патология 20. Рентные установки |
29,8 25,5 24 22,6 22,2 22,1 19,7 |
При подсчете удельного веса факторов риска хронизации ПГБ исключены дети без ХПГБ
Таким образом, механизмы развития ХПГБ не имеют принципиальных отличий от патогенеза нетравматических цефалгий, ЧМТ служит неспецифическим провоцирующим моментом в развитии ХПГБ, вызывающим декомпенсацию имевшихся нарушений, усиливает дезинтеграцию неспецифических систем, приводит к развитию психовегетативного синдрома, тревожно-депрессивных расстройств, нарушению деятельности ноцицептивных-антиноцицептивных систем и определяет выбор ”болевого” органа. Неблагоприятная посттравматическая ситуация (ятрогения, психотравмы, семейно-культурологические факторы) способствуют закреплению ригидных тревожных поведенческих стереотипов и формированию болевой личности. Гипертонус перикраниальных мышц приводит к спазму сосудов, гипоксии, отеку этих мышц, активации периферических болевых рецепторов, клиническим выражением чего является головная боль. Характер и патофизиологические механизмы её в значительной степени определяются особенностями личности, эмоциональными, когнитивными, социальными факторами.
Клинически ХПГБН характеризуется как давящая, сжимающая по типу “каски”, “тесной шапки”; средняя по интенсивности (по визуально-аналоговой шкале 5-6 баллов); начинается она постепенно, продолжаясь целый день, либо часть дня, обычно во второй половине. Локализация боли двухсторонняя, хотя может быть локальное преобладание, чаще соответствовавшее месту приложения травмирующей силы. Из сопровождающих симптомов больные с ХПГБН отмечают чувство давления на глазные яблоки, дурноту, повышенную чувствительность к громкому звуку и/или яркому свету. Головные боли могут сочетаться с другими алгическими синдромами: кардиалгиями, абдоминалгиями (не связанными с приемом пищи), дорсалгиями, болями в ногах при отсутствии объективных изменений в соответствующих зонах. Ведущими провоцирующими факторами при ХПГБН служат умственное и эмоциональное напряжение, психотравмирующие ситуации (стресс, волнение, ожидание, опасение, тревога), утомление глаз, позное перенапряжение, шум, свет, недостаток сна, перемена погоды. Боль никогда не возникает во время ночного сна; как правило, не усиливается при обычной физической нагрузке.
У части больных с ХПГБН пальпаторно определяется симметричный гипертонус и болезненность перикраниальных и шейных мышц: височных, заднешейных и горизонтальной порции трапециевидных. В таких случаях ЭМГ выявляет усиление спонтанной активности и повышенние откликаемости этих мышц при синергиях.
Характерными чертами психовегетативного синдрома у больных с ХПГБН является преобладание парасимпатических влияний в общем исходном вегетативном статусе, выраженные астенические, тревожно-депрессивные и ипохондрические расстройства, снижение степени самоконтроля, избыточное переживание боли, эмоциональная лабильность, дистимия, нарушения сна (затрудненное засыпание; поверхностный сон с беспричинными или от незначительного шума пробуждениями; отсутствие ощущения бодрости после ночного сна; устрашающие, кошмарные, цветные сновидения; сноговорение). В когнитивной сфере имеет место снижение концентрации внимания и объёма памяти.
На ЭЭГ определяются признаки заинтересованности верхнестволовых структур мозга в виде билатерально-синхронных вспышек тета-колебаний. Количественный анализ ЭЭГ отражает преобладание медленных волн в спектре основных биоритмов. Показатели Эхо-ЭС и глазного дна без патологии. У 5 – 10% детей с ХПГБН краниография и нейровизуализация могут выявлять признаки резидуальной гидроцефалии.
Нечастым вариантом ХПГБ является посттравматическая мигрень, как правило, имеющая наследственную детерминированность и идентичные мигрени без ЧМТ механизмы реализации. Определенную роль играет усиленная травмой дисфункция ноцицептивной системы тройничного нерва. По клиническому течению посттравматическая мигрень не отличается от спонтанной мигрени, а по качественным и количественным характеристикам психовегетативного синдрома, когнитивных нарушений и ЭЭГ – от ХПГБН. На ЭМГ отмечается усиление амплитуды осцилляций спонтанной активности при близкой и отдаленной синергиях, особенно на стороне боли. Только в детском возрасте в редких случаях после травмы может развиваться дисфреническая мигрень (головной боли предшествуют искаженная речь, иррациональное поведение, агрессивность, дезориентация).
“Хлыстовой” механизм травмы приводит к развитию цервикогенной цефалгии. В патогенезе ПЦГБ тесно переплетается влияние рефлекторных и нейро-васкулярных механизмов, органических (повреждение мышечно-скелетной системы шеи) и психологических факторов, заметна роль дисфункции стволово-лимбических структур. Головная боль возникает пароксизмально в ретрофлексии или при ротации. Начинаясь в шейно-затылочной области, распространяется в “зону снимания шлема или каски”, иногда в надплечье и руку, имеет односторонюю локализацию, сопровождается признаками вегетативной дисфункции (тахикардия, гипергидроз), вестибулярными (головокружение, атаксия), зрительными (фотопсии, снижение остроты зрения) и слуховыми (шум в ушах, снижение слуха) нарушениями, иногда тошнотой, редко рвотой. Больные склонны к обморочным состояниям и вестибулопатии, имеют выраженные проявления психовегетативного синдрома и когнитивных нарушений. На спондилограммах обнаруживаются подвывихи или нестабильность тел шейных позвонков, на РЭГ признаки церебральной ангиодистонии преимущественно в вертебро-базилярном бассейне, на ЭЭГ диффузные симметричные или асимметричные изменения в виде дезорганизованного, низковольтного альфа-ритма, дисфункции лимбико-ретикулярного комплекса; на ЭМГ часто асимметричный гипертонус мышц в фоне и при синергиях.
Комбинированные типы ХПГБ (посттравматическая мигрень и ХПГБН или ХПГБН и ПЦГБ) характеризуются сочетанием клинических проявлений обоих типов цефалгии, таким больным свойственны выраженные астенические, ипохондрические и тревожно-депрессивные рассстройства.
Терапия больных с ХПГБН, посттравматической мигренью, ПЦГБ должна проводиться с учетом ведущего механизма развития цефалгии. Лечение следует назначать индивидуально, в зависимости от клинического варианта головной боли, сопутствующих посттравматических нарушений, возраста ребенка, его соматического и эмоционально-психологического состояния, особенностей личности, преморбидных расстройств, а также семейных и других факторов социального окружения, в которое попадает больной после травмы.
Многое зависит от организации лечения в остром периоде ЛЧМТ. Наряду с адекватной терапией, включающей назначение сосудисто-ноотропных и анксиолитических средств, необходимо проведение ранней мобилизации больных с ранним возвратом к семье и социальной жизни. Однако, учитывая повышенную истощаемость детей с ПКС, интеллектуальную и физическую нагрузку следует наращивать постепенно. Принципиально опасно при ПГБ как преждевременное завершение лечения, так и злоупотребление анальгетиками, необоснованное назначение дегидратирующих препаратов. Нельзя недооценивать эмоционально-личностные особенности пострадавших.
В комплексную терапию ХПГБН необходимо включать психотропные, миорелаксантные, сосудисто-ноотропные и вегетотропные, при показаниях - нестероидные противовоспалительные препараты. При ХПГБН с выраженными эмоциональными и вегетативными нарушениями наиболее приемлимым из психотропных средств в детском возрасте является тетрациклический антидепрессант леривон (1 мг/кг/сут), сочетающий в себе антидепрессивное, седативное, анксиолитическое и вегетотропное действие, не обладающий холинолитическим и кардиотоксическим влияниями. При отсутствии выраженной дисфункции перикраниальных мышц и когнитивных расстройств леривон можно назначать в качестве монотерапии ХПГБН.
Эффективным и безопасным средством выбора при терапии ХПГБН и сопутствующих посткоммоционных расстройств у детей является танакан (80 – 120 мг/сут), обладающий сосудорегулирующим, ноотропным, неспецифическими вегетотропным, антиастеническим и анксиолитическим эффектами.
Фармакотерапию ХПГБН полезно сочетать с массажем болевых зон в области шеи и головы, ЛФК, рациональной психотерапией, физиотерапией (Д’арсонвализация головы, шеи, УВЧ, СМТ-терапия), игло-, магнито- или лазерорефлексотерапией. Эффективны методы биологической обратной связи и постизометрической миорелаксации.
Терапия посттравматической мигрени должна строится на общепринятых принципах купирования мигренозного приступа и межприступного лечения.
Патогенетическое лечение посттравматической цервикогенной головной боли включает постизометрическую миорелаксацию, массаж тригерных зон, определенные упражнения в зависимости от вовлеченности в патологический процесс различных мышц шеи, физио- и рефлексотерапию, а также блокады с использованием анальгетиков и анестетиков. Эффективны нестероидные противовоспалительные средства, антидепрессанты, антиконвульсанты, миорелаксанты, вазоактивные препараты.
Важное значение имеет психотерапевтическая работа с больным и его родителями. Необходимо психологически подготовить ребенка к изменениям в состоянии его здоровья, снять чувство тревоги, вселить надежду на выздоровление, объяснить в доступной форме сущность посттравматических расстройств, подчеркнуть их обратимость, способствовать созданию активной стратегии преодоления головной боли и связанных с нею психологических и социальных проблем. Очень важно создать спокойную обстановку без сильных физических и психоэмоциональных воздействий, способствующих переутомлению. Необходимо избегать и излишнего щажения больного, которое может задержать физическую, психоэмоциональную и социальную реабилитацию, порождать необоснованные страхи.
ЛИТЕРАТУРА
- Бадалян Л.О., Берестов А.И., Дворников А.В. Головные боли у детей и подростков. - М.: МП "Рарог", 1991. - 60 с.
- Вейн А.М., Колосова О.А., Яковлев Н.А., Каримов Т.К. Головная боль (классификация, клиника, диагностика, лечение). - М. - 1994. - 286 с.
- О.В. Воробьева, А.М. Вейн. Посттравматические головные боли. // Сonsilium medicum. - 1999. - т. 1. - № 2. - с. 73-75.
- Левин О.С., Черняк З.В. Черепно-мозговая травма и посткоммоционный синдром. / Обозрение книги : Head injury and postconcussive syndrome. М. Rizzo, D.Tranel. eds. churchill Livingstone, 1996. - 533p. // Неврологический журнал. - 1997. - № 5. - с. 53 - 59.
- Нейротравматология. Справочник. / Под ред. А.Н. Коновалова, Л.Б. Лихтермана, А.А. Потапова.- Ростов н/Д: “Феникс”.-1999, изд 2-ое.- 576 с.
- Прохорский А.М. Сочетанная краниоцервикальная травма (патогенез, клинические формы, лечебная тактика).//Сб. тр. Современные проблемы неврол., нейрохир. и пограничной психиатрии. - Ставрополь. - 1998. - т. 1. - с. 211 -223.
- Штульман Д.Р., Левин О.С. Лёгкая черепно-мозговая травма. // Неврологический журн. - 1999. - т. 4. - № 1. - с. 4 - 10.
- Щенникова С.В., Чудинов Л.Л. Клинико-патогенетические варианты хронической посттравматической цефалгии. // Сб. тезисов Рос. науч. - практич. конф. "Организация медицинской помощи больным с болевыми синдромами." - Новосибирск. - 1997. – с. 65 - 66.
- Classification and Diagnosis Criteria for Headache Disorders, Cranial Neuralgia and Facial Pain: Headache Classification Committee of the International Headache Soсiety. // Cefalalgia. - 1988. - vol. 8. - № 7. - p. 1 - 96.
- Donders J. Premorbid behavioral and psychosocial adjustment of children with traumatic brain injury. // J. Abnorm. Child. Psyshol. - 1992. - 20. - p. 233 - 246.
- Elkind A.M. Headache and head trauma.//Clin. J. Pain.-1989.-vol.5.-№1.-p.77 - 87.
- Gfeller J.D., Chibnall J. T., Duckro P.N. Postconcussion symptoms and cognitive functioning in posttraumatic headache patients. // Headache. - 1994. -vol.34. - № 9. - p. 503 - 507.
- Goldstein J. Posttraumatic headache and the postconcussion syndrome. // Med. Clin. North. Am. - 1991. - vol. 75. - № 3. - p. 641 - 651.
- Hahn Y.S., McLone D.G. Risk factors in the outcome of children with minor head injury. // Pediatr. Neurosurg. - 1993. - 19. - p. 135 - 142.
- King N. Emotional, neuropsychological and organic factors: their use in the prediction of persisting postconcusion symptoms after moderate and mild head injure. // J. Neurol. Neurosurg. Psychiatr. - 1996. - vol. 61. - № 1. - p. 75 - 81.
- Newcombe F., Rabbit P., Briggs M. Minor head injury pathophysiological or iatrogeni sequelae? // J. Neurol. Neurosurg. Psychiatr. - 1994. - vol. 57. - № 5. - p. 709 -716.
- Packard R.C. Posttraumatic headache. // Semin.-Neurol. - 1994. - vol. 14. - № 1. - p.40 - 45.
- Packard R.C., Ham L.P. Posttraumatic headache: determining chronicity. // Headache. - 1993. - vol. 33. - № 3. - p. 133 - 134.
- Packard R.C., Ham L.P. Impairment ratings for posttraumatic headache. // Headache. - 1993. - vol. 33. - № 7. - p. 359 - 364.
- Packard R.C., Ham L.P. Posttraumatic headache. // J. Neuropsychiatry. Clin. Neurosci. - 1994. - vol. 6. - № 3. - p. 229 - 236.
- Packard R.C., Weaver R., Ham L.P. Cognitive symptoms in patients with posttraumatic headache. // Headache. - 1993. - vol. 33. - № 7. - p. 365 - 368.
- Traumatic Head Injury in children. / Eds. S.H. Broman, M.E. Mishel. - New York: Oxford University Press. - 1995. - 299 p.
- Uomoto J.M., Esselman P.C. Traumatic brain injury and chronic pain: differential types and rates by head injury severity. // Arch. Phys. Med. Rehabil.-1993. - vol. 74. - № 1. - p. 61 - 64






